人工関節
![]() 関連ページ
関連ページ
人工膝関節置換術とは?
進行した関節障害(変形性関節症、痛みを伴う)に行う手術方法です。
関節を作る、「窪み」(関節窩あるいは顆部)と中に入る「頭」(骨頭あるいは顆部)の両方を人工のものに代える手術です。
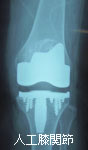
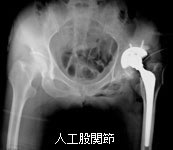
人工股関節(写真左)では臼蓋と大腿骨頭、人工膝関節(写真右)では大腿骨顆部と下腿骨関節面を取り代えます。
人工関節の材質と耐用年数はどのくらい?
通常、当院で使用しているものは金属(チタン合金、コバルトクロム合金)とプラスティック(ポリエチレン)を組み合わせたものです。
コバルトクロム合金の代わりにセラミックを用いるものもあります。
耐用年数は、人工関節そのものの寿命もありますが、年齢による骨の強度低下(骨粗鬆症)により左右されます。
このため、人工関節の耐用年数は10~20年と個人差があります。
人工関節はどのくらい行われていますか?
平成17年の統計によりますと1年間で、全国で約80,000人の方が手術を受けています。
うち、膝関節は44,000人、股関節は32,200人で、その他、肩・肘が1,000人ちょっと、という状態です。
東京労災病院では平成16年度31人、平成17年度41人、平成18年度58人、平成19年度49人の方が手術を受けられました(股関節・膝関節の合計)。
人工関節手術は高齢でも受けられますか?
平成18年4月~平成20年3月末までの2年間に東京労災病院で手術を受けた方の年齢は41~92歳、うち、75歳以上の方が42人(約39%)と、非常に高齢の方が手術を受けています。
麻酔・手術技術の進歩によるものだけでなく「生活の質」に対する、患者様の意識変化に追うところが大きいようです。
すなわち「人生を楽しみながら長生きをしたい」という考え方です。
人工関節手術の費用は?
保険で定められた手術費用や人工関節材料費、全身麻酔料、薬代、リハビリテーションなど、1か月入院で自己負担約30万円が標準的です(保険診療、高齢者2割負担の場合)。
入院が長くなったり、心臓やその他の合併症がある方はそれぞれの検査料などが加わります。
現在は、高額医療補助という制度があります。費用は一時、立て替え払いが必要ですが、市役所(国民保険の場合)、勤務事業所(社会保険の場合)、に申請すると約8万を超える分が戻ってきます。
当院は平成20年度よりDPCに基づく包括評価方式になりました。
この制度のもとでは同じ診断名では1日あたりの入院が定額になります。
もちろん健康な方と合併症の多い方とは治療費が変わってきます。
医療に関する仕組みは毎年変わっており、費用計算は複雑ですので担当におたずねいただければ幸いです。
手術後どのくらい寝てなくてはならないのですか?また、入院期間は?
手術後、2日ほどのベッド安静が一般的です。
もちろん、ベッドの端に腰をかけることは出来ます。
退院は手術後、1カ月を目安としています。
全国的に入院期間が短くなっており2~3週間で退院、という病院が多いようです。
しかし、「2週間で帰っても自宅で寝ている」という方が少なくありません。
当院では、リハビリテーションを中心に行う「亜急性期病室」を構え、「自分である程度、身の回りの作業が出来るようになってから退院」を目指しています。
輸血は必要ですか?
出血量は人工膝関節手術で400ml、人工股関節手術で600ml程度です。
手術中の量は100~200mlですが術後48時間に200~400ml程度の出血が予想されます。
これは骨からの出血が48時間程度は持続することに加え、坑凝固剤の使用(血栓症予防)によるものです。
高齢の方は「余力」がないため軽度の貧血でも輸血が必要となる場合が少なくありません。
健康な方ですと、手術の前(通常1~3週間前)に自分の血液を貯めておいて(貯血といいます)、手術時に用いる「自己血輸血法」を行っています。
自己血輸血のためには人工膝関節手術で400ml、人工股関節手術で800mlの貯血を行いますが、高齢になりますと貯血そのもののリスクが発生します。
当院では原則、自己血輸血は75歳までとしています。
人工関節手術の合併症はどのようなものがありますか?
人工関節手術には次のような合併症があります。
頻度は多くはありませんが、中には重篤な状態に到ることもあります。
A.全身の合併症
1)感染
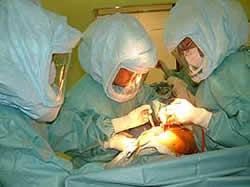
人工関節手術で最も困ることは細菌感染です。
いったん感染を生じますとなかなか直りにくく、治療期間が長期にわたり、場合によってはせっかく設置した人工関節を一旦、はずさないと治らないことがあります。
また、糖尿病、関節リウマチ、副腎皮質ホルモン(ステロイド)を内服している方などでは、手術後感染をおこしやすいことが知られています。
当院では、人工関節手術は最新鋭の無菌手術室を使用し、術衣も頭を含めてかぶるもの(ちょうど宇宙服のようなものになります)を使用しています(写真3)。
しかしながら、この様な配慮を行っても感染率は統計上1%前後といわれています。
当院でも、残念ながら過去4年間(H16.4.1~H20.3.31)179例の手術の内、2例に感染を生じています。
2)肺塞栓・肺梗塞
手術後、脚(あし)の深いところの静脈に血液の塊(血栓)ができることがあります。
この塊が血流に乗って、肺の動脈を閉塞させた場合には、息苦しさや胸部痛、心筋梗塞様の症状などが現れます(肺梗塞あるいは肺塞栓)。
いわゆるエコノミークラス症候群と同じ状態です。
肺梗塞・肺塞栓はもともと日本人には少ないとされていましたが、食生活の変化とともに近年増加しています。
その頻度は1%程度といわれていますが軽いものも含めるとさらに多くみられます。
血栓ができやすい方(脳血栓の既往、下肢静脈瘤、心疾患、肥満、糖尿病、高脂血症など)では特に注意が必要です。
血栓症には予防が第一です。
手術後、横になっているときでも足くびを動かすことが大切です。
また、血栓予防のためのストッキングも効果があります。
当院では手術後、血栓予防のため坑凝固剤(血液の血管内凝固を防ぐ)を使用します。
3)出血
膝関節手術では400ml、股関節手術で600ml程度です。
通常、予め貯めた「自己血」で十分まかなえます。
しかし、手術には予想外の出血も少なくありません。
通常の10倍もの出血を生じたケースもあります。
この様な場合(緊急状態)は日本赤十字社の血液を輸血させて頂いています。
ご理解の程、よろしくお願いします。
B.下肢・手術部の合併症
1)神経損傷・麻痺
手術操作そのものにより神経損傷や麻痺を生ずることはほとんどありません。
しかし、膝手術では大腿に止血帯(手術時の出血予防)を用いるため、手術後、一時的に下肢のしびれを生ずることがあります。
股関節手術では坐骨神経損傷が報告されています(幸い当院では起きていませんが・・)。
手術後に膝の外側が圧迫を受け、腓骨神経麻痺を生ずることもあります。
早期の発見が大切ですので、足の痛みやしびれがあった際には申し出てください。
2)血行障害
膝関節の後ろには膝窩動脈があります。
膝手術による操作でこの血管損傷をきたしたということが報告されていますが、きわめて稀な合併症です。
C.骨セメントについて
以前、「骨セメント使用による死亡」ということが新聞にでました。
当院では、セメントを用いない人工関節手術を第1選択としています。
しかし、超高齢の方や人工関節再置換術の場合には、骨セメントを使用する場合があります。
骨セメントはアクリル樹脂のことで、歯科でよく使われます。
骨セメントは使用の直前に液体とパウダーを混ぜ合わせて作ります。
混ぜ合わせてからおよそ10分で固まります(重合するといいます)ので、これを利用して骨と人工関節の金属をしっかりと固着させます。
体内で用いた骨セメントは重合する際、血圧低下をきたすことが知られています。
従って骨セメントを用いる際には、血圧低下を予想し、麻酔科医師と連携して注意深い観察をします。